Samenvatting
Na een antibiotische behandeling voor een tonsillitis met feneticilline ontwikkelde een 20-jarige vrouw een gegeneraliseerde jeukende huiduitslag en een necrotiserende pneumonie. Kweken van sputum en broncho-alveolaire lavage toonden groei van Arcanobacterium haemolyticum, gevoelig voor penicilline en clindamycine. Zij werd behandeld met amoxicilline en herstelde volledig. A. haemolyticum is een grampositieve staaf die gedetecteerd kan worden in aerobe en anaerobe kweekomstandigheden. Deze verwekker is geassocieerd met faryngotonsillitis bij adolescenten en kan gepaard gaan met een huiduitslag. In zeldzame gevallen zijn ook invasieve infecties, zoals een necrotiserende pneumonie, beschreven.
Abstract
After treatment with pheneticillin for a tonsillitis, a 20 year old woman developed a generalised itchy skin rash and necrotising pneumonia. Cultures of sputum and bronchoalveolar lavage revealed growth of Arcanobacterium haemolyticum susceptible to penicillin and clindamycin. The patient was treated with amoxicillin and recovered completely. A. haemolyticum is a gram-positive rod that can grow aerobically and anaerobically. A. haemolyticum is a well-recognized cause of pharyngotonsillitis in adolescents that may present with a rash. Invasive infections, such as necrotising pneumonia, have also been described.
Casus
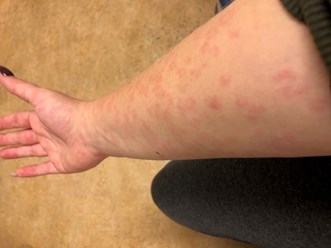
Een 20-jarige vrouw werd door de KNO-arts gezien in verband met een tonsillitis. Zij gebruikte sinds twee dagen feneticilline via de huisarts en werd nu doorverwezen vanwege persisterende koorts en pijnklachten. Haar medische voorgeschiedenis toonde enkele tonsillitiden door groep A-streptokokken, met eenmalig een peritonsillair abces als complicatie. Bij lichamelijk onderzoek waren beide tonsillen vergroot en waren pijnlijke vergrote lymfeklieren palpabel in de hals. Er waren op dat moment geen aanwijzingen voor een abces. De ontstekingsparameters waren verhoogd (leukocyten 15 x 109/l en CRP 175 mg/l) en 15 tot 20 procent van de lymfocyten werd als ‘reactief’ geduid. De feneticilline werd ambulant gecontinueerd. Bij herbeoordeling de volgende dag had zich een gegeneraliseerd urticarieel huidbeeld over het hele lichaam ontwikkeld (figuur 1). Differentiaal diagnostisch werd gedacht aan een Pfeiffertonsillitis, vanwege de klachten in combinatie met huiduitslag, mogelijk uitgelokt door een penicillinederivaat. De feneticilline werd gestaakt.
Vier dagen later werd de patiënt op de polikliniek gezien in verband met sinds enkele dagen ontstane koorts en hoestklachten met pijn bij de ademhaling. Bij onderzoek had de patiënt een temperatuur van 39,8 °C met een regulaire tachycardie van 120 slagen/min, een bloeddruk van 114/65 mmHg en een perifere saturatie van 96 procent zonder zuurstoftherapie. Het laboratoriumonderzoek liet een bezinking van 89 mm/uur, leukocytose van 20, 49 x 109 cellen/l en CRP van 408 mg/l zien. Daarnaast had zij een beperkt gestoorde leverenzymen. Epstein-barrvirus(EBV)-serologie paste bij een doorgemaakte EBV-infectie.
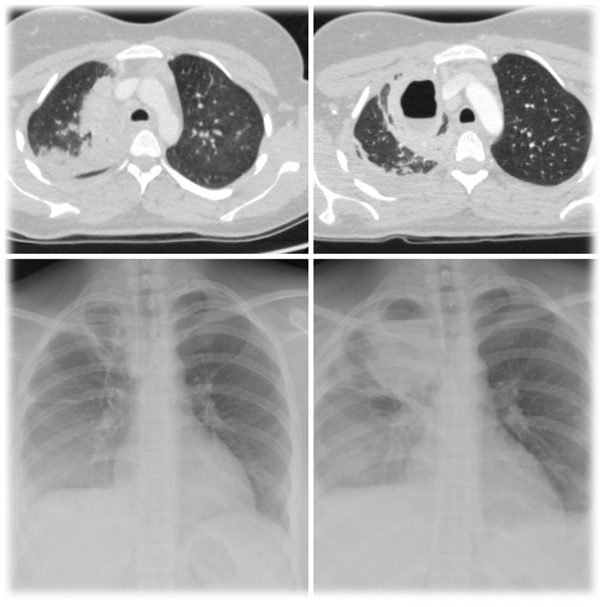
In verband met een forse consolidatie paramediastinaal in het rechterbovenveld op de X-thorax werd een CT-scan van de thorax verricht, waarop een beeld verdacht voor een necrotiserende pneumonie van de rechterbovenkwab werd geconstateerd (figuur 2). Een echo van de hals toonde geen aanwijzingen voor een tromboflebitis van de vena jugularis waarmee een syndroom van Lemierre werd uitgesloten. De patiënt werd opgenomen, waarbij er gezien de eerdere verdenking op een penicillineallergie, gestart werd met driemaal daags 600 mg clindamycine intraveneus.
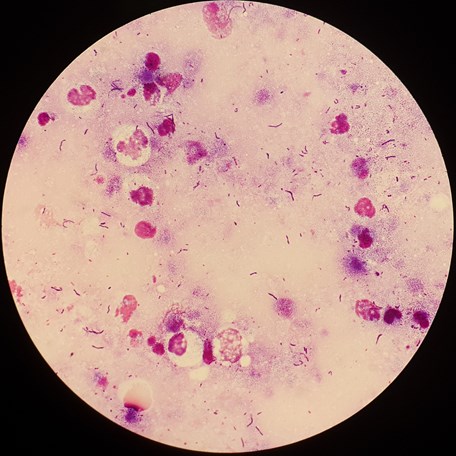
Er werd een bronchoalveolaire lavage (BAL) verricht en de PCR op Legionella pneumophila, Legionella-species, Mycobacterium tuberculosis-complex, Aspergillus-species en Pneumocystis jirovecii waren negatief. Ook vertoonden de bloedkweken geen groei en was de hiv-test negatief. In de gramkleuring van het sputum werden veel leukocyten en veel grampositieve staven gezien (figuur 3). Kweken van sputum en BAL lieten groei zien van Arcanobacterium haemolyticum, goed gevoelig voor penicilline (MIC 0,016 mg/l) en clindamycine (MIC 0,064 mg/l). Daarnaast werd uit de BAL een Streptococcus anginosus en uit het sputum een Haemophilus parahaemolyticus gekweekt. Er werden geen kweken voor de aanwezigheid van anaerobe bacteriën ingezet.
Gedurende de eerste dagen van de opname persisteerde de koorts en ontstond er pleuravocht, waarna er op een nieuwe CT-scan holtevorming ter plaatse van de necrotiserende pneumonie werd gezien (figuur 2). Ook in de linkeronderkwab werd een focale consolidatie geconstateerd. Het pleuravocht bleek na transthoracale punctie op parapneumonische effusie te berusten. Aangezien het exantheem secundair aan de infectie met A. haemolyticum werd geduid, werd clindamycine omgezet in een continue infuus met 6 gram amoxicilline per 24 uur en na verdere klinische verbetering overgezet naar orale behandeling met viermaal daags 1 g amoxicilline. Gedurende de rest van de opname normaliseerden de temperatuur en ontstekingsparameters, waarna de patiënt twee weken na opname in goede conditie met ontslag ging. Patiënt werd gedurende vier weken in totaal met amoxicilline behandeld. Bij controle werden slechts geringe restafwijkingen in de rechterbovenkwab vastgesteld (figuur 2).
Beschouwing
Arcanobacterium haemolyticum is een grampositieve staaf die onder aerobe en anaerobe omstandigheden traag groeit.[1] Kolonies zijn na 48 uur incubatie bij 37 °C ongeveer 0.5 mm in diameter.[1] Morfologisch kunnen twee biotypen onderscheiden worden, een glad type en een ruw type.[2] Het ruwe biotype wordt vooral in respiratoire infecties gevonden en is niet of zwak bètahemolytisch. Het gladde biotype wordt vooral in wondinfecties gevonden en is sterk bètahemolytisch.[2] Doorgaans kan de hemolyse pas na 72 uur goed worden beoordeeld. Het is onbekend of koloniemorfologie geassocieerd is met bepaalde virulentiekenmerken. Op bloedplaten kan de bètahemolyse worden waargenomen bij incubatie in een CO2-verrijkte of anaerobe atmosfeer.[1,3] De hemolyse is het best te zien als gebruik wordt gemaakt van een medium met konijnen- of humaanbloed.[3] In veel laboratoria wordt echter gebruikgemaakt van bloedplaten met schapenbloed.
In het LUMC worden sputum en BAL-vloeistoffen standaard gekweekt op een schapenbloedagarplaat, chocoladeagarplaat en een schapenbloedagarplaat met colistine en nalidixinezuur in een met 5 procent CO2 verrijkte atmosfeer. Na 24 uur incubatie werd een polymicrobieel beeld gezien, waaronder de groei van talrijke miezerige kolonies op alle media. Bij de eerste beoordeling van de kweek leek enkel keelflora of flora uit een longabces te groeien. Omdat in het grampreparaat van het sputum veel leukocyten en veel grampositieve staven werden gezien, werden de kolonies nader onderzocht. Identificatie van de kolonies met behulp van malditof toonde A. haemolyticum. De kenmerkende bètahemolyse op de bloedplaat werd niet waargenomen, mogelijk door het gebruikte kweekmedium of omdat het een stam van het ruwe biotype betrof.
Het is onduidelijk of A. haemolyticum onderdeel is van de normale (respiratoire) flora.[1] Bij een twee jaar durende studie naar de incidentie en virulentie van dit organisme bij kinderen en adolescenten werd bij de 2241 gezonde controles nooit A. haemolyticum gevonden in de afgenomen keeluitstrijken.[4] In deze studie werd gebruikgemaakt van een selectief medium met konijnenbloed voor detectie van A. haemolyticum. De identificatie werd gedaan met behulp van het grampreparaat en biochemische testen.
A. haemolyticum is een bekende maar zeldzame verwekker van faryngotonsillitis en komt vooral voor bij immuuncompetente adolescenten.[4] In de eerdergenoemde studie werd een totale incidentie van 0,38 procent gevonden in de leeftijdscategorie van 0 tot en met 20 jaar, met de hoogste incidentie (2,5 procent) in de leeftijdscategorie 15 tot en met 18 jaar.[4] Een infectie kan gepaard gaan met lymfadenopathie en exantheem. Het exantheem is veelal maculopapulair of urticarieel en kan worden gezien van 75 procent van met A. haemolyticum-geïnfecteerde patiënten.[5,6] Het exantheem verdwijnt vaak binnen twee tot vijf dagen en is in ongeveer de helft van de gevallen jeukend van aard.[5] De differentiaaldiagnose van tonsillitis met een gegeneraliseerd exantheem omvat daarnaast onder andere een infectie met hemolytische (voornamelijk groep A) streptokokken, EBV (huiduitslag uitgelokt door behandeling met een penicillinederivaat) en HIV (acuut retroviraal syndroom).
Complicaties bij faryngotonsillitis door A. haemolyticum, vaak in combinatie met andere pathogenen, zijn beschreven bij zowel immuuncompetente als immuungecompromitteerde patiënten in de vorm van bijvoorbeeld het syndroom van Lemierre, hersenabces, wondinfecties, osteomyelitis en sepsis.[7,8] In 2006 werd reeds een casus beschreven van een patiënt met een necrotiserende pneumonie.[9] Net als in onze casus presenteerde de patiënt zich met een faryngotonsillitis met een exantheem en werd het exantheem aanvankelijk geduid bij een allergie voor penicilline. Toen de verwekker bekend was, werd echter niet gekozen voor een penicillinederivaat, in verband met aangetoonde penicillinetolerantie van het micro-organisme dat werd vastgesteld met behulp van een dubbelediskmethode.[10] In plaats daarvan werd ze behandeld met vancomycine gevolgd door een orale uitbehandeling met azitromycine. Penicillinetolerantie wordt bij vrijwel alle isolaten gevonden.[10] Falen op behandeling met een penicillinederivaat is beschreven en hierop moet men bedacht zijn, hoewel het voor het merendeel van de patiënten een adequate behandeling is.[8] Penicilline is niet effectief voor eradicatie van dragerschap uit de keel.[10,11] Over het algemeen is A. haemolyticum in vitro gevoelig voor penicilline, cefalosporines, macroliden, clindamycine, vancomycine, en resistent voor trimethoprim-sulfamethoxazol.[12] Resistentie voor macroliden en clindamycine is beschreven.[12] De patiënt in onze casus werd aanvankelijk behandeld met clindamycine in verband met de vermeende penicillineallergie. Na het bekend worden van de kweek werd clindamycine gestaakt en werd de patiënt behandeld met amoxicilline. Tijdens behandeling met amoxicilline knapte zij klinisch op en was er geen aanwijzing voor een penicillineallergie.
Conclusie
Arcanobacterium haemolyticum is een zeldzame maar bekende verwekker van faryngotonsillitis. Ernstige ziektebeelden, zoals een necrotiserende pneumonie in deze casus, zijn beschreven. Indien een patiënt zich presenteert met huiduitslag na een faryngotonsillitis dan dient A. haemolyticum in de differentiaaldiagnose te staan. Microbiologische diagnostiek naar de aanwezigheid van A. haemolyticum is van belang om gericht adequate therapie te starten.