Samenvatting
Sinds 1957 worden kinderen in Nederland gevaccineerd volgens het rijksvaccinatieprogramma (RVP). Initieel werd alleen gevaccineerd tegen tetanus, difterie, polio en kinkhoest. In de loop der jaren is daar vaccinatie bijgekomen tegen bof, mazelen, rode hond, Haemophilus influenzae type b, meningokokken type C, hepatitis B, pneumokokken en als laatste humaan papillomavirus bij meisjes. Daarnaast is er een toenemend aantal vaccinaties buiten het RVP beschikbaar. Een deel van deze vaccinaties wordt specifiek aan bepaalde hoogrisicogroepen aangeboden, onder andere rotavirusvaccinatie (in studieverband), Bacillus Calmette-Guérin (BCG)-vaccinatie en passieve immunisatie tegen respiratoir syncytieel virus (RSV). Maternale vaccinaties zorgen ervoor dat de pasgeborene door overdracht van maternale antistoffen ook in de eerste levensmaanden beschermd is, wat niet het geval is bij vaccinaties op de zuigelingenleeftijd.
Door het succes van het RVP komen de meeste ziektes waartegen wordt gevaccineerd, nauwelijks meer voor. De publieke discussie over de voor- en nadelen van vaccinaties neemt echter wel toe. De vaccinatiegraad in Nederland is hoog, maar laat de laatste jaren wel een licht dalende trend zien. Dit kan gevolgen hebben voor de ‘herd immunity’, waarbij met name kwetsbare kinderen die zelf (nog) niet effectief kunnen worden gevaccineerd, het risico lopen een van deze infecties te krijgen. Het is de verantwoordelijkheid van de zorgprofessional om, naast goede voorlichting, het belang van vaccinaties op de kinderleeftijd te blijven uitdragen.
Abstract
Since 1957, children in the Netherlands are vaccinated according to the national vaccination programme (RVP). Initially children were only vaccinated against tetanus, diphtheria, polio and whooping cough. Over the years vaccination against mumps, measles, rubella, Haemophilus influenzae type b, meningococcus type C, hepatitis B, pneumococcus and human papillomavirus for girls was added to the programme. In addition, there is an increasing number of vaccinations available outside the RVP. Part of these vaccinations are offered to certain high risk groups, amongst others rotavirus vaccination (as part of a clinical trial), Bacillus Calmette-Guérin (BCG) vaccination and passive immunization against RSV. Maternal vaccinations enhance the transfer of maternal antibodies which protect the newborn during the first months of life, which is not the case with vaccinations in infancy.
The national immunization programme has been very successful and most diseases against which children are vaccinated are rare nowadays. However, the public debate about the positive and negative effects of vaccination increases. The vaccination coverage in the Netherlands is high, but a small declining trend is visible in recent years. This can eventually lead to insufficient herd immunity, which will mainly have an impact on children who cannot be vaccinated effectively themselves and therefore will be at risk for obtaining these infections. It is the responsibility of the healthcare provider to give the accurate information and to emphasize the importance of childhood vaccinations.
Inleiding
Het eerste vaccin werd toegepast aan het einde van de 18e eeuw door de Britse arts Edward Jenner. In die tijd veroorzaakte het pokkenvirus veel morbiditeit en mortaliteit, vooral bij kinderen. Het was bekend dat melkmeisjes deze ziekte niet kregen. Door mensen te besmetten met het koepokkenvirus dat afkomstig was uit de uiers van koeien (vaccinia), toonde Jenner immuniteit aan voor de pokken (variola).1 Het besmetten van iemand met het koepokkenvirus werd vaccineren genoemd. In 1967 is de World Health Organisation (WHO) een wereldwijde campagne gestart om pokken uit te roeien door vaccinatie. In Nederland is het vaccineren tegen pokken in 1974 gestopt omdat het niet meer voorkwam. Sinds 1980 is de wereld pokkenvrij verklaard en is vaccinatie tegen het pokkenvirus wereldwijd gestaakt.
Het heeft tot de jaren 50 van de 20e eeuw geduurd voordat er vaccins tegen andere infectieziekten beschikbaar kwamen en ook door de overheid op grote schaal werden gegeven via het rijksvaccinatieprogramma (RVP). De laatste jaren zijn er veel nieuwe vaccins beschikbaar gekomen, zoals vaccins tegen pneumokokken, meningokokken type C en het humaan papillomavirus, waardoor het RVP fors is uitgebreid. Toch zijn of worden lang niet alle nieuwe vaccins in het RVP opgenomen. De Gezondheidsraad beoordeelt of een nieuw vaccin een publiek, collectief of individueel belang heeft en geeft een advies of het in het RVP moet worden opgenomen. De Gezondheidsraad heeft zeven criteria opgesteld waaraan moet worden voldaan voor opname van vaccinatie van een bepaalde groep in een publiek programma (zie tabel 1).2 De Gezondheidsraad kijkt hierbij naar ziektelast, effectiviteit, aanvaardbaarheid, doelmatigheid en prioritering. De minister van VWS beslist uiteindelijk of een vaccin daadwerkelijk in het RVP wordt opgenomen.
Het huidige Rijksvaccinatieprogramma (RVP)
Het eerste vaccin dat landelijk beschikbaar werd gesteld was het difterievaccin (1953), dat al snel werd opgevolgd door het combinatievaccin met kinkhoest en tetanus. De landelijke poliovaccinatiecampagne in 1957 wordt als de start van het rijksvaccinatieprogramma (RVP) beschouwd, waarbij aan alle kinderen in Nederland kosteloos vaccinaties worden aangeboden. Vanaf 1974 werd vaccinatie tegen rubella toegevoegd voor elfjarige meisjes, gevolgd door mazelenvaccinatie in 1976 en uiteindelijk de bof-mazelen-rodehond (bmr)-vaccinatie voor iedereen in 1987.3
Haemophilus influenzae type b (Hib)-vaccinatie werd in 1993 toegevoegd aan het RVP, gevolgd door meningokokken type C (MenC)-vaccinatie in 2002. In de jaren erna werd hepatitis B (HepB)-vaccinatie toegevoegd, eerst alleen voor kinderen van wie (een van de) ouders afkomstig waren (was) uit endemische gebieden, en sinds 2011 voor iedereen. Sinds 2006 en 2009 zijn respectievelijk de pneumokokkenvaccinatie en de humaanpapillomavirus (HPV)-vaccinatie (voor meisjes) ingevoerd. Dit heeft geleid tot het huidige RVP-vaccinatieschema (zie tabel 2).
De vaccins in het RVP zijn in het algemeen gericht tegen micro-organismen waarvan bekend is dat zij ernstige ziekte en zelfs de dood op de kinderleeftijd kunnen veroorzaken. Door de effectiviteit van het vaccinatieprogramma worden veel van deze infectieziekten vandaag in veel mindere mate gezien en zijn enkele infectieziekten, waaronder polio, tetanus en difterie zelfs zo goed als verdwenen. Kinkhoest daarentegen komt nog altijd veel voor (rond de 6000 gevallen per jaar in 2015-2016); daarnaast zijn er in de afgelopen jaren uitbraken van mazelen, bof en rode hond gerapporteerd.4
De eerste vaccinaties: dktp en bmr
Een recent onderzoek heeft gekeken naar het effect van de eerste vaccinaties (dktp en bmr) op de daling van de mortaliteit door deze infectieziekten. Dit onderzoek toont aan dat, naast de verbeterde hygiënische omstandigheden en de betere gezondheidszorg, vaccinaties tegen deze infecties de mortaliteit op kinderleeftijd nog verder hebben verlaagd en dat hierdoor naar schatting 9000 (6000 tot 12000) overlijdens zijn voorkomen bij kinderen geboren voor 1992.5 Dit kan met name toegeschreven worden aan vaccinatie tegen kinkhoest en difterie. Vaccinatie tegen mazelen vanaf 1976, rode hond vanaf 1974 en bmr vanaf 1987 heeft niet gezorgd voor een versnelde daling in de mortaliteit door deze infecties, omdat de mortaliteit voor introductie van deze vaccins in het RVP al zodanig was gedaald (0,01 tot 0,05 procent) dat de aantallen te laag waren om een versnelde daling aan te tonen.5
Over het algemeen geldt dat voor een goede bescherming een hoge vaccinatiegraad is vereist. In Nederland kennen we van oudsher een hoge vaccinatiegraad van boven de 95 procent op de kinderleeftijd voor de dktp- en bmr-vaccinaties. De laatste jaren is er echter een dalende trend zichtbaar, waarbij de landelijke vaccinatiegraad inmiddels onder de 95 procent is, maar nog altijd boven de 90 procent, conform de doelstelling van het Global Vaccine Action Plan (GVAP) van de Wereldgezondheidsorganisatie. De reden van deze dalende trend is niet geheel duidelijk. Wel is er de afgelopen jaren veel media-aandacht geweest voor vaccineren en het RVP, waarbij voor- en tegenstanders uitgebreid discussieerden over de voor-en nadelen.4
Bovendien zijn er in Nederland van oudsher groepen die hun kinderen om uiteenlopende redenen niet laten vaccineren. De grootste groep bestaat uit strenggelovige (orthodoxe) christenen die hun kinderen om religieuze redenen niet laten vaccineren. Deze groep van ongeveer 250.000 mensen (1,5 procent van de totale bevolking) woont voornamelijk in een langgerekt gebied van Noordoost-Nederland via het midden naar Zuidwest-Nederland, de Bijbelgordel.6 De gemiddelde vaccinatiegraad van deze orthodoxe christenen is rond de 60 procent.7 Er wordt wel een toename gezien in de vaccinatiegraad bij opeenvolgende generaties.8 Een andere groep die hun kinderen niet altijd of niet volledig laat vaccineren zijn antroposofen. Zij zijn meer kritisch over de positieve effecten van vaccinaties en meer bezorgd over mogelijke bijwerkingen en negatieve effecten op het afweersysteem dan de algehele bevolking.9 Deze groep woont verspreid over heel Nederland, maar hun kinderen gaan vaak naar dezelfde school. De gemiddelde vaccinatiegraad voor bmr op antroposofische scholen was in 2014 78 procent.9
Voornamelijk in de eerste groep zien we in Nederland met enige regelmaat uitbraken van met name mazelen (gemiddeld elke vier tot zeven jaar). De laatste mazelenuitbraak dateert van 2013 en vond voornamelijk in de Bijbelgordel plaats. Hierbij werden 2700 gevallen van mazelen gemeld, waarbij één meisje is overleden.10,11
Vaccinatie tegen Haemophilus influenzae type b, meningokokken type C en pneumokokken
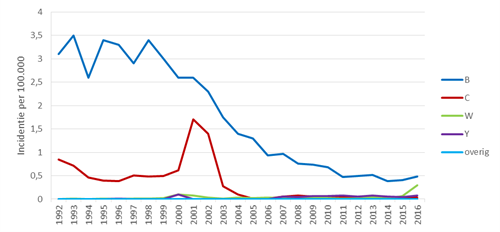
Mede door vaccinaties in het RVP tegen de meest voorkomende verwekkers van bacteriële meningitis (Neisseria meningitidis serotype C (MenC), Streptococcus pneumoniae en Haemophilus influenzae type b), is de incidentie van bacteriële meningitis en andere invasieve infecties door deze verwekkers op de kinderleeftijd fors gedaald. Na introductie van MenC-vaccinatie in 2002 werd, naast het directe effect op de gevaccineerde kinderen, ook een vermindering gezien van het aantal invasieve meningokokkeninfecties bij niet-gevaccineerde kinderen en volwassenen.12 Meningokokken type B (MenB) was en is nog altijd het meest voorkomende serotype (zie figuur 1). Opvallend is dat de incidentie van MenB sinds het eind van de jaren 90 een gestage daling heeft laten zien naar nu ongeveer 50 tot 60 gevallen per jaar. Sinds enkele jaren is er een vaccin tegen MenB beschikbaar. Dit vaccin is nog niet beoordeeld door de Gezondheidsraad en dus ook nog niet opgenomen in het RVP. In het Verenigd Koninkrijk wordt dit vaccin sinds 2015 al wel aan zuigelingen aangeboden.13
Sinds 2015 stijgt in Nederland het aantal invasieve infecties door Neisseria meningitidis serotype W, van gemiddeld 4 (2005 tot 2014) naar 50 gevallen per jaar in 2016 en naar 80 gevallen in 2017 (zie figuur 1). Deze infectie gaat veelal gepaard met een atypische presentatie en een hoge mortaliteit (rond 10-15 procent).14-16 De recente toename in incidentie is de reden dat het MenC-vaccin (op de leeftijd van 14 maanden) nog in 2018 wordt vervangen door meningokokken ACWY (MenACWY) (er is geen monovalent vaccin tegen serotype W). Daarnaast wordt vanaf oktober 2018 een MenACWY-vaccinatie aangeboden aan 13- en 14-jarigen.15,16
HPV: bescherming tegen kanker
Een van de laatste toevoegingen aan het RVP is de vaccinatie van meisjes op de leeftijd van 12 tot 13 jaar tegen humaan papillomavirus (HPV). Dit vaccin heeft een ander doel dan de overige vaccins in het RVP, namelijk niet om een ernstige infectie of complicaties op de kinderleeftijd te voorkomen maar om bescherming te bieden tegen baarmoederhalskanker op de volwassen leeftijd. HPV is een seksueel overdraagbare aandoening, waarbij besmetting van voornamelijk type 16 en 18 op de lange termijn verschillende anogenitale carcinomen (zoals cervixcarcinoom) kan veroorzaken. Het vaccin is zeer effectief in het voorkomen van HPV-infectie, waarbij het belangrijk is dat er voor vaccinatie geen HPV-infectie heeft plaatsgevonden.17 Daarom is ervoor gekozen om dit vaccin op de leeftijd van 12 jaar aan te bieden. De HPV-vaccinatiegraad is in Nederland rond de 50 tot 60 procent en daarmee veel lager dan voor de andere vaccinaties in het RVP.4 Wereldwijd is er een grote variatie in vaccinatiegraad, waarbij de landen die de vaccinaties via scholen laten verlopen de hoogste vaccinatiegraad bereiken (65 tot 90 procent).18 Uit onderzoek blijkt dat de redenen om geen vaccinatie tegen HPV te nemen vooral van sociaalpsychologische aard zijn, met name het geloof in de effectiviteit en bijwerkingen van het vaccin, de perceptie van toekomstig risicogedrag, het vertrouwen in de overheid en de mening van belangrijke familieleden (moeders) zijn hierbij van belang.19
Na een gestage stijging is de vaccinatiegraad in 2016 weer gedaald van 61 naar 53 procent. Dat jaar was er internationaal veel media-aandacht voor vermeende bijwerkingen van dit vaccin, met name een mogelijk verband met het chronisch vermoeidheidssyndroom (CVS).4 Onderzoek uit het Verenigd Koninkrijk laat zien dat CVS niet vaker voorkomt bij gevaccineerde meisjes in vergelijking met niet- gevaccineerde meisjes.20
In Nederland is er destijds voor gekozen om, op advies van de Gezondheidsraad, alleen meisjes te vaccineren, in tegenstelling tot sommige andere landen (onder andere Australië, Oostenrijk en de Verenigde Staten), waar inmiddels ook jongens het HPV-vaccin aangeboden krijgen. Het advies van de Gezondheidsraad was primair gebaseerd op het verminderen van de incidentie van cervixcarcinoom, waarbij andere aandoeningen die samenhangen met HPV-infectie (bijvoorbeeld peniskanker, anuskanker en genitale wratten) buiten beschouwing zijn gelaten.21 Er zijn aanwijzingen dat het zinvol en kosteneffectief is om deze vaccinatie uit te breiden naar een sekseneutrale vaccinatie, mede door de gedaalde prijs van het vaccin, de ziektelast van penis-, anus-, en orofaryngeale kanker bij mannen en de relatief lage vaccinatiegraad bij meisjes, waardoor er geen ‘herd immunity’ zal ontstaan.22 De Gezondheidsraad zal hier opnieuw een advies over geven.
Vaccinaties buiten het RVP
Tegenwoordig zijn er ook vaccinaties voor kinderen beschikbaar die (nog) niet in het RVP zijn opgenomen. Deze vaccinaties worden aangeboden aan specifieke doelgroepen met een verhoogd risico op een ernstig verloop van een ziekte.
BCG-vaccinatie
Het Bacillus Calmette-Guérin (BCG)-vaccin wordt in Nederland alleen aan kinderen gegeven die een verhoogd risico lopen op een tuberculose (tbc)-infectie (ouders uit of reizen naar endemisch gebied). Het is een levend verzwakt vaccin en de effectiviteit tegen tbc is wisselend, waarbij de hoogste effectiviteit wordt gezien als vroeg in het leven wordt gevaccineerd en indien er nog geen contact met tbc is geweest. Het vaccin beschermt met name tegen ernstige vormen van tbc, zoals tbc-meningitis en familiaire tbc (effectiviteit van 75 tot 90 procent) maar minder goed tegen andere vormen van tbc (effectiviteit van 50 tot 75 procent).23-25 De Gezondheidsraad schrijft in haar advies in 2011 dat de beste leeftijd voor BCG-vaccinatie rond de leeftijd van zes maanden is, omdat dan een eventuele immuunstoornis reeds aan het licht is gekomen.26 Recent zijn de aanbevelingen in de vernieuwde richtlijn Vaccinatie met BCG tegen tbc aangepast en is het advies om zo vroeg mogelijk na de geboorte te vaccinatie. Een van de redenen om zo vroeg mogelijk te vaccineren is het risico op het oplopen van tbc in Nederland, met name onder asielzoekers. Daarnaast blijkt het vaccin juist op neonatale leeftijd effectief.23 Hierbij moet extra aandacht zijn voor het uitsluiten van aangeboren afweerstoornissen en maternaal gebruik van TNF-alfaremmers tijdens de zwangerschap. Ook dient de moeder tijdens de zwangerschap te zijn gescreend op een maternale humaan immuundeficiency virus (HIV)-infectie. Voorwaarde voor het huidige advies is dat de screening naar Severe Combined Immunodeficiency (SCID) wordt toegevoegd aan de hielprikscreening, zodat deze ernstige afweerstoornis uitgesloten is voordat BCG-vaccinatie wordt gegeven. Momenteel wordt alleen in een deel van Nederland in studieverband via de hielprik gescreend op SCID (http://sonnetstudie.nl/).
Rotavirusvaccinatie
Een vaccinatie die momenteel in studieverband in Nederland wordt aangeboden aan kinderen met een verhoogd risico op een ernstig beloop is het rotavirusvaccin (zie www.rivar.nl). Dit is een oraal, levend verzwakt vaccin dat in de eerste levensmaanden in deelnemende ziekenhuizen wordt gegeven aan pre- en dysmature zuigelingen en aan zuigelingen met aangeboren aandoeningen. Jaarlijks zijn er in Nederland naar schatting 5000 ziekenhuisopnames vanwege een ernstige rotavirusinfectie, waarbij verreweg het grootste deel jonger dan twee jaar is.27 In andere landen, waaronder België en Duitsland, wordt dit vaccin al enige jaren aan alle zuigelingen aangeboden. In deze landen wordt een forse daling in het aantal rotavirusgerelateerde opnames in het eerste levensjaar gezien.28 Het risico op een ernstig beloop en zelfs overlijden is het hoogst bij pre- en/of dysmature zuigelingen en zuigelingen met aangeboren aandoeningen. Eerder onderzoek laat zien dat vaccinatie van hoogrisicozuigelingen een kosteneffectief alternatief is voor universele vaccinatie.29,30 In september 2017 heeft de Gezondheidsraad geadviseerd om kinderen met een van de hierboven genoemde risicofactoren te vaccineren. De Gezondheidsraad staat ook positief tegenover het opnemen van universele rotavirusvaccinatie in het RVP, met als kanttekening dat de kosteneffectiviteit bij de huidige vraagprijzen van de vaccins ongunstig is.31
Varicellazostervaccinatie
Een ander vaccin dat in veel landen op de zuigelingenleeftijd wordt gegeven is tegen het varicellazostervirus. In de Verenigde Staten is varicellavaccinatie zelfs verplicht voordat kinderen op school worden toegelaten (https://www.cdc.gov/vaccines/vpd/varicella/public/index.html). Waterpokken wordt in Nederland over het algemeen als een onschuldige kinderziekte beschouwd. Deze virusinfectie kan echter gepaard gaan met ernstige, voornamelijk neurologische complicaties zoals cerebellaire ataxie, meningo-encefalitis en convulsies (met blijvende sequelae). Een van de redenen waarom we deze complicaties in Nederland niet zo vaak zien, kan zijn dat we dicht op elkaar leven en kinderen (daardoor) al op jonge leeftijd waterpokken doormaken, waarbij de klachten vaak milder zijn en minder ziekenhuisopnames en complicaties worden gezien.32,33 Varicella-infectie op de neonatale leeftijd kan wel potentieel ernstig verlopen. In Nederland zien we dit weinig omdat vrijwel alle volwassenen in Nederland waterpokken hebben doorgemaakt en daardoor antistoffen hebben tegen het varicellazostervirus. Pasgeborenen worden door overdracht van maternale antistoffen beschermd tegen neonatale infectie.
Het varicellazostervaccin is een levend verzwakt vaccin. Eenmalige vaccinatie geeft 70 tot 90 procent bescherming tegen waterpokken, een tweede dosis na minimaal een maand leidt tot een beschermingsgraad van meer dan 98 procent.34 In Nederland is het vaccin nog niet in het RVP opgenomen, het advies van de Gezondheidsraad hierover moet nog volgen. Uit onderzoek blijkt dat veel mensen het niet nodig vinden om hun kinderen tegen waterpokken te laten vaccineren, waardoor de verwachte vaccinacceptatie laag zal zijn.35 Wel wordt vaccinatie aan (de omgeving van) risicogroepen aanbevolen, waaronder seronegatieve personen in de omgeving van kinderen met een aangeboren of verworven afweerstoornis of seronegatieve personen die een immuunsuppressieve behandeling zullen ondergaan op het moment dat zij nog een normale afweer hebben. Omdat het een levend verzwakt vaccin betreft, is het vaccin gecontra-indiceerd voor personen met een aangeboren of verworven afweerstoornis (Zie voor de volledige lijst van aanbevelingen https://lci.rivm.nl/richtlijnen/waterpokken-en-gordelroos).
Influenzavaccinatie
Het influenzavaccin wordt in Nederland jaarlijks aangeboden aan risicogroepen van alle leeftijden. Het is een geïnactiveerd vaccin dat veilig aan kinderen vanaf de leeftijd van zes maanden kan worden gegeven en dat in wisselende mate (30 tot 50 procent) bescherming biedt tegen influenza. De bescherming hangt met name af van het type waartegen het vaccin is gericht. Elk jaar voorspelt de World Health Organization (WHO) welke influenzatypes in Europa gaan circuleren en aan de hand hiervan wordt het jaarlijkse influenzavaccin samengesteld. De laatste jaren werd er relatief vaak een mismatch gezien waardoor de vaccineffectiviteit slechts 29 procent was.36
Passieve immunisatie
Met passieve immunisatie wordt het toedienen van antistoffen tegen een bepaald pathogeen bedoeld. Door het verdwijnen van de antistoffen is de beschermingsduur relatief kort en wordt er geen geheugenimmuunrespons opgewekt. Dit wordt vaak gebruikt na contact met een bepaald pathogeen om te voorkomen dat iemand ziek wordt. Voorbeelden hiervan zijn het toedienen van varicellazoster-antistoffen bij immuungecompromitteerden na contact met iemand met waterpokken en rabiësantistoffen na een beet van een mogelijk met rabiës besmet dier.
Daarnaast worden antistoffen bij jonge kinderen soms ook als profylaxe gebruikt bij bepaalde risicogroepen. Een goed voorbeeld hiervan is het passief immuniseren tegen het respiratoir syncytieel virus (RSV) door middel van maandelijkse intramusculaire injecties met monoklonale antistoffen (palivizumab) tijdens het RSV-seizoen. Palivizumab wordt alleen aangeboden aan jonge kinderen met een verhoogd risico op een ernstig verloop van een RSV-infectie (prematuur geboren zuigelingen en zuigelingen met ernstige hart- en/of longaandoening en/of ernstige immunodeficiëntie.37
Een andere groep aan wie preventief antistoffen worden gegeven, zijn pasgeborenen van wie de moeder een chronische hepatitis B-infectie heeft. Zij krijgen zo snel mogelijk na de geboorte hepatitis B immunoglobuline, naast de hepatitis B-vaccinatie, om te voorkomen dat ze perinataal worden besmet met hepatitis B (Zie ook https://lci.rivm.nl/richtlijnen/hepatitis-b).
Maternale vaccinaties
Een nadeel van de vaccinaties die via het RVP in de eerste levensmaanden worden aangeboden, is dat ze pas op de leeftijd van ongeveer zes maanden optimale bescherming bieden. Een aantal infectieziekten is juist gevaarlijk voor pasgeborenen en jonge zuigelingen. Door een vrouw tijdens de zwangerschap te vaccineren, kunnen de antistoffen die zij aanmaakt via de placenta naar de foetus worden overgedragen, zodat de pasgeborene de eerste maanden beschermd wordt door maternale antistoffen. Vanzelfsprekend is een van de belangrijkste vereisten van maternale vaccinatie dat het vaccin veilig is voor de ongeboren baby. In Nederland worden op dit moment nog geen vaccinaties via een nationaal programma aan zwangere vrouwen aangeboden. Tijdens de influenza A (H1N1) -epidemie in 2009 werd wel influenzavaccinatie aangeboden aan zwangere vrouwen. Uiteindelijk heeft 63 procent van de zwangere vrouwen zich laten vaccineren. Uit aanvullend onderzoek bleek dat het advies van de overheid, het risico op een ernstige influenza-infectie bij de pasgeborene en de angst voor bijwerkingen bij de foetus de belangrijkste indicatoren waren om wel of niet voor maternale vaccinatie te kiezen.38
Maternale kinkhoestvaccinatie
Kinkhoest wordt veroorzaakt door de bacterie Bordetella pertussis. In het RVP wordt op zuigelingenleeftijd en op de leeftijd van vier jaar gevaccineerd tegen kinkhoest. Dit gebeurt altijd met combinatievaccins die ook beschermen tegen tetanus, difterie en polio (dktp). Deze combinatievaccins bevatten het acellulaire kinkhoestvaccin, dat bestaat uit drie of vijf antigene componenten. Tot 2005 werden zuigelingen gevaccineerd met het ‘whole cell’ kinkhoestvaccin, bestaande uit de geïnactiveerde kinkhoestbacterie. Nadeel van dit ‘whole cell’ vaccin is dat het (met name bij oudere kinderen en volwassenen) relatief veel bijwerkingen geeft. Het acellulaire kinkhoestvaccin geeft minder bijwerkingen maar lijkt ook minder lang en minder effectief te beschermen dan het ‘whole cell’ vaccin.39
Kinkhoest komt nog altijd veel voor in Nederland. In 2015 en 2016 werden per jaar rond de 6000 gevallen gemeld.4 Kinkhoest is vooral gevaarlijk voor jonge zuigelingen, bij wie de ziekte zeer ernstig kan verlopen met blijvende complicaties en zelfs overlijden. In 2016 zijn drie jonge, nog ongevaccineerde zuigelingen aan kinkhoest overleden.40 Jonge zuigelingen worden relatief vaak besmet door de moeder en oudere broertjes en zusjes, die hun immuniteit na de vaccinaties op de kinderleeftijd zijn verloren.41 Maternale vaccinatie tegen kinkhoest wordt reeds met succes toegepast in verscheidene landen om Nederland heen, waaronder het Verenigd Koninkrijk en België, de vaccinatiegraad in deze landen is rond de 60 procent. In het Verenigd Koninkrijk werd maternale vaccinatie in 2012 ingevoerd na een toename van het aantal kinkhoestinfecties bij jonge zuigelingen waarbij 14 zuigelingen zijn overleden. In het jaar na introductie van maternale kinkhoestvaccinatie werd een significante daling van het aantal gevallen van kinkhoest bij zuigelingen jonger dan drie maanden gezien (van 328 naar 72).42,43 Bij uitgebreid onderzoek naar de veiligheid van het gebruik van deze vaccins bleek er geen verhoogd risico op zwangerschapsgerelateerde aandoeningen, vroeggeboorte en/of aangeboren afwijkingen.44,45 In december 2015 heeft de Gezondheidsraad het advies uitgebracht om ook in Nederland vrouwen in het derde trimester van de zwangerschap een kinkhoestvaccinatie aan te bieden.46 De minister van VWS overweegt dit advies nog altijd en heeft verschillende belanghebbenden opdracht gegeven om te onderzoeken hoe dit advies het beste kan worden geïmplementeerd in Nederland. Het RVP wordt namelijk via de jeugdgezondheidszorg (JGZ) uitgevoerd, maar zwangere vrouwen worden niet door de JGZ begeleid. Omdat vrouwen tijdens de zwangerschap worden begeleid door verloskundigen en/of gynaecologen, ligt het voor de hand dat deze beroepsgroepen een rol gaan spelen in de voorlichting en toediening van maternale vaccinaties. Dit vereist een aanpassing van hun takenpakket en ook specifieke kennis op het gebied van vaccins. Bezorgdheid over mogelijke negatieve gevolgen voor de foetus is een van de belangrijkste redenen voor zwangere vrouwen om zich niet te laten vaccineren.38 De Gezondheidsraad heeft in zijn advies over maternale kinkhoestvaccinatie aangegeven dat onderzoek naar determinanten van acceptatie onder zwangeren en professionals belangrijk is.46
Maternale influenzavaccinatie
In veel landen wordt aan zwangere vrouwen vaccinatie tegen het influenzavirus aangeraden, met name om de zwangere te beschermen tegen ernstige vormen van influenza. Hiernaast is de pasgeborene in de eerste levensmaanden ook beschermd tegen influenza door maternale antistoffen.47,48 In Nederland worden tijdens de zwangerschap niet standaard tegen influenza gevaccineerd, omdat het risico op een ernstig beloop van influenza laag wordt geacht bij zwangere vrouwen en pasgeborenen.
Maternale vaccins in ontwikkeling
Maternale RSV-vaccinatie
Een kandidaat voor maternale vaccinatie is een vaccin tegen RSV, dat op jonge leeftijd ernstige lageluchtweginfecties kan veroorzaken, waardoor elke winter een aanzienlijk aantal (vaak voorheen gezonde) jonge zuigelingen moeten worden opgenomen en soms zelfs beademd. Geschat wordt dat er wereldwijd jaarlijks 1,4 miljoen zuigelingen jonger dan zes maanden worden opgenomen met een RSV-infectie, waarvan er 27.000 overlijden.49 Zuigelingen met een verhoogd risico op een ernstige RSV-infectie krijgen in Nederland monoklonale antistoffen tegen RSV (palivizumab) aangeboden, maar dit wordt niet aangeboden aan gezonde zuigelingen omdat het niet kosteneffectief is. Er is momenteel nog geen effectief vaccin tegen RSV, maar de verwachting is dat dit binnen enkele jaren wel het geval zal zijn. Omdat vaccinatie op zuigelingenleeftijd pas vanaf de leeftijd van zes maanden effect heeft, wordt er met name gekeken naar een maternaal vaccin tegen RSV. Momenteel is er een wereldwijde studie gaande bij zwangere vrouwen naar de vaccineffectiviteit van een RSV- nanoparticle vaccin (ClinicalTrials.gov, NCT02624947).50
Maternale GBS-vaccinatie
Een andere beruchte neonatale infectie waarvoor een vaccin in ontwikkeling is, is neonatale groep B- streptokokken (GBS)-infectie. Infectie met deze bacterie kent een hoge morbiditeit en mortaliteit bij neonaten, waarbij besmetting vaak gedurende de bevalling optreedt bij moeders die GBS-draagster zijn. Ook voor deze infectie wordt gezocht naar een maternaal vaccin.50,51
Conclusie
Vaccinaties bij kinderen zijn effectief en veilig. Naast de vaccinaties in het RVP, zijn en komen er nieuwe vaccinaties voor zwangere vrouwen en jonge kinderen beschikbaar. De vaccinatiegraad in Nederland laat de laatste jaren een licht dalende trend zien. Tegelijkertijd wordt in de media en online toenemend gedebatteerd over de voor- en nadelen van vaccineren, waarbij een groeiend aantal ouders vragen hebben over vaccineren en het RVP. Het is de taak van de zorgprofessional om naast goede voorlichting het belang van vaccinaties op de kinderleeftijd te blijven uitdragen, niet alleen voor het kind zelf, maar ook voor kwetsbare kinderen die zelf (nog) niet effectief kunnen worden gevaccineerd maar wel belang hebben bij een optimale ‘herd immunity’.